Martina Ferioli1,2,3, Cecilia Cisternino4,5, Valentina Leo4,5, Lara Pisani1,2,3, Paolo Palange4,5 and Stefano Nava1,2,3
Affiliations: 1Alma Mater Studiorum University of Bologna, Bologna, Italy. 2Dept of Clinical, Integrated and Experimental Medicine (DIMES), Bologna, Italy. 3Respiratory and Critical Care, Sant’Orsola Malpighi Hospital, Bologna, Italy. 4Dept of Public Health and Infectious
Diseases, Sapienza University of Rome, Italy. 5Division of Pulmonary Medicine, Policlinico Umberto I Hospital, Rome, Italy.
Correspondence: Paolo Palange, Dept of Public Health and Infectious Diseases, Sapienza University of Rome,
Via le Università 37, 00185 Rome, Italy. E-mail: paolo.palange@uniroma1.it
Tổ chức Y tế Thế giới gần đây đã xác định hội chứng hô hấp cấp tính nặng coronavirus 2 (SARS-CoV-2) là một đại dịch. Nhiễm trùng, có thể gây ra một bệnh hô hấp có khả năng rất nghiêm trọng, hiện được gọi là bệnh coronavirus 2019 (COVID-19), lây truyền qua đường không khí qua các giọt. Tốc độ lây truyền khá cao, cao hơn so với cúm thông thường. Nhân viên y tế có nguy cơ cao bị nhiễm trùng đặc biệt là khi áp dụng các thiết bị hô hấp như ống thông khí oxy hoặc thông khí không xâm lấn. Mục đích của bài viết này là cung cấp các khuyến nghị dựa trên bằng chứng cho việc sử dụng đúng các thiết bị hô hấp ở cộng đồng Hồi giáo trong trường hợp khẩn cấp COVID-19 và bảo vệ nhân viên y tế khỏi bị nhiễm SARS-CoV-2.
Theo đó, tài liệu này được chia thành ba phần, như sau. 1) Nguy cơ lây truyền trong quá trình điều trị oxy / liệu pháp oxy bằng ống thông mũi cao (HFNC), áp lực đường thở dương liên tục (CPAP) và thông khí không xâm lấn (NIV). 2) Các biện pháp an toàn để giảm thiểu truyền COVID-19 qua tiếp xúc / giọt. 3) Các biện pháp phòng ngừa để giảm thiểu lây truyền trong trường hợp các quy trình tạo khí dung ở bệnh nhân COVID-19.
1. Nguy cơ lây truyền trong quá trình quản lý oxy qua ống thông mũi / HFNC / CPAP / NIV
Nguy cơ truyền nhiễm trùng đường hô hấp cho nhân viên y tế phụ thuộc vào một số điều kiện; một số trong số chúng không đặc hiệu như phơi nhiễm kéo dài, vệ sinh tay không đầy đủ và thiết bị bảo vệ cá nhân (PPE), khoảng cách không đủ hoặc các phòng không có áp suất âm hoặc không đủ thay đổi không khí mỗi giờ. Trong các nhân viên chăm sóc sức khỏe, thực hành lâm sàng, một biến quan trọng khác cần xem xét là khoảng cách phân tán không khí thở ra trong quá trình quản lý oxy và hỗ trợ thở máy.
Tất cả các dữ liệu liên quan đến sự phân tán không khí thở ra trong các thủ tục như vậy xuất phát từ các nghiên cứu khoa học được thực hiện trong phòng áp suất âm, trên một mô phỏng bệnh nhân người có độ chính xác cao (HPS) đại diện cho một người đàn ông trưởng thành nặng 70 kg ngồi trên giường bệnh viện nghiêng 45°. Khoảng cách phân tán không khí thở ra từ HPS đã được đánh giá bằng phương pháp hình ảnh khói laser và được tính toán trên mặt phẳng trung tuyến.
Liệu pháp oxy qua ống thông mũi: không khí thở ra lan ra từ lỗ mũi của HPS đến cuối giường gần như theo chiều ngang đến 66 cm khi cài đặt lưu lượng oxy là 1 L · min − 1, đến 70 cm khi tăng lên 3 L · min− 1 và 1 m khi nó là 3 bóng5 L · min 1. Liệu pháp oxy thông qua mặt nạ oronasal: luồng khí thổi ra đạt 40 cm với lưu lượng oxy 4 L · min − 1.
Liệu pháp oxy qua mặt nạ Venturi: giảm khoảng cách phân tán không khí khi giảm tổn thương phổi. Cung cấp oxy 24% với tốc độ dòng chảy ở 4 L · min 1 trong môi trường phổi bình thường và tổn thương phổi nghiêm trọng tạo ra sự phân tán không khí lần lượt là 40 cm và 32 cm. Khi 40% oxy được cung cấp tại một 8 L · min − 1 tốc độ dòng chảy khoảng cách phân tán không khí thở ra là, trong cùng hai cài đặt phổi, 33 cm và 29 cm, tương ứng. Những khoảng cách này được nghiên cứu trong một khu vực chung không có áp suất âm, nhưng có quạt hút đôi để thông gió phòng. Khi họ tắt, tốc độ thông gió trên phường giảm đáng kể và khói thuốc tỏa ra khắp phường trong vòng 5 phút.
Điều trị oxy qua mặt nạ không tái tạo: khoảng cách phân tán không khí thở ra là <10 cm không phân biệt tốc độ dòng oxy (6 Tiết 8, 10101212 L · min 1) ở phổi bình thường hoặc tổn thương phổi nghiêm trọng.
CPAP qua mặt nạ oronasal: (CPAP 5, 10, 15 hoặc 20 cmH2O) không khí thở ra phân tán đều theo mọi hướng thông qua các lỗ thông hơi của mặt nạ ở nồng độ khói bình thường rất thấp bất kể mức độ nghiêm trọng của tổn thương phổi và do đó, nó là không khả thi để đo sự phân tán không khí thở ra khác biệt.
CPAP qua ống thông mũi (gối mũi): có sự gia tăng sự phân tán không khí với tăng CPAP và giảm sự phân tán không khí với tổn thương phổi ngày càng tồi tệ. Sử dụng hai loại gối mũi, với CPAP tối đa là 20 cmH2O và với phổi bình thường, khoảng cách phân tán không khí tối đa là 26,4 cm (Nuance Pro Gel) và 33,2 cm (Swift FX).
HFNC: trong một phổi bình thường, có sự gia tăng khoảng cách phân tán không khí với lưu lượng tăng lên tối đa 17,2 cm ở 60 L · min − 1. Với tốc độ dòng chảy này, khi ống thông mũi được kết nối chặt chẽ phân tán không khí bên là không đáng kể, nếu không nó có thể đạt tới 62 cm. Tổn thương phổi ngày càng nghiêm trọng làm giảm khoảng cách phân tán không khí từ HPS.
NIV qua mặt nạ toàn mặt: trong cài đặt Hai góc (áp lực đường thở dương (IPAP) 10 cmH2O và áp lực đường thở dương (EPAP) 5 cmH2O) với một mạch chi duy nhất được nối với HPS, luồng khí thổi ra lan tỏa qua các lỗ của mặt nạ lên đến 69,3 cm, 61,8 cm và 58 cm ở phổi bình thường, tổn thương phổi nhẹ và tổn thương phổi nghiêm trọng, tương ứng. Tăng IPAP dẫn đến tăng khoảng cách phân tán không khí thở ra, ví dụ: với phản lực thở ra IPAP 18 cmH2O đạt 91,6 cm.
NIV qua mũ bảo hiểm: với IPAP 12 cmH2O và EPAP 10 cmH2O, khoảng cách phân tán không khí thở ra là 17 cm ở phổi bình thường và 15 cm trong tổn thương phổi nhẹ hoặc nặng. Với IPAP 20 cmH2O, khoảng cách phân tán không khí ở ba cài đặt khác nhau (phổi bình thường, tổn thương phổi nhẹ và tổn thương phổi nghiêm trọng) lần lượt là 27, 23 và 18 cm (ví dụ: Lều đầu oxy; Sea-Long, Waxahachie, TX, Hoa Kỳ). Mũ bảo hiểm có đệm khí kín xung quanh giao diện mũ bảo hiểm cổ, trong mạch đôi chi, có sự phân tán không khí không đáng kể trong ứng dụng NIV (ví dụ: CaStar R; StarMed, Wokingham, UK).
Nebulisation của thuốc với máy phun sương phản lực gây ra rò rỉ không khí sang một bên và khoảng cách tăng với tổn thương phổi ngày càng tăng. Khoảng cách phân tán là: 45 cm trong môi trường phổi bình thường (mức tiêu thụ oxy 200 mL · phút 1, tuân thủ phổi 70 mL · cm 1 H2O); 54 cm trong tổn thương phổi nhẹ (tiêu thụ oxy 300 mL · tối thiểu 1, tuân thủ phổi 35 mL · cm 1 H2O); và 80 cm trong tổn thương phổi nghiêm trọng (tiêu thụ oxy 500 mL · tối thiểu 1, tuân thủ phổi 10 mL · cm 1 H2O).
Ho, không đeo mặt nạ, tạo ra một luồng khí thổi ra trên mặt phẳng sagittal trung bình cách HPS (bệnh nhân) 68 cm; đeo mặt nạ phẫu thuật giảm khoảng cách này xuống 30 cm, trong khi đeo mặt nạ N95 khoảng cách giảm xuống còn 15 cm. Cần lưu ý rằng việc đeo mặt nạ không ngăn chặn sự rò rỉ không khí giữa mặt nạ và da; khoảng cách phân tán không khí là 28 cm với mặt nạ phẫu thuật và 15 cm với mặt nạ N95.
Do đó, chúng ta có thể nói rằng CPAP thông qua mặt nạ oronasal và NIV thông qua mũ bảo hiểm được trang bị đệm cổ bơm hơi là phương pháp hỗ trợ thông gió cho phép ô nhiễm không khí trong phòng tối thiểu. Tuy nhiên, chúng ta có thể lập luận rằng áp lực đặt ra trong NIV thông qua thông gió mũ bảo hiểm là tương đối thấp. Hơn nữa, tất cả các nghiên cứu được kiểm tra đều sử dụng khói làm điểm đánh dấu không khí, trong khi sự lây truyền virus dường như xảy ra qua các giọt nhỏ; Các giọt nước, thực sự, nặng hơn do đó chúng nên đi theo một quỹ đạo rộng hơn khói. Do đó, tất cả các kết quả được hiển thị phải đại diện cho giới hạn trên của sự phân tán không khí thở ra và do đó đánh giá quá cao nó. Tuy nhiên, điều thú vị cần lưu ý là tất cả các nghiên cứu (trừ nghiên cứu sử dụng mặt nạ Venturi) được thực hiện trong phòng áp suất âm với ít nhất sáu lần thay đổi không khí mỗi giờ (thay đổi không khí tối thiểu được WHO khuyến nghị là 12 mỗi giờ). Trong các phường y tế không được trang bị phòng áp lực âm, như những bệnh nhân tiếp nhận hầu hết bệnh nhân COVID-19 vì giảm khả năng nằm trên giường, thật hợp lý khi tưởng tượng sự phân tán không khí và ô nhiễm cao hơn.
2. Biện pháp an toàn để giảm thiểu truyền COVID-19 qua tiếp xúc / giọt
Kích thước khí dung thở ra phụ thuộc vào đặc tính của chất lỏng, lực và áp suất tại thời điểm phát xạ và điều kiện môi trường (ví dụ: nhiệt độ, độ ẩm tương đối và lưu lượng không khí). Các hạt kích thước lớn vẫn lơ lửng trong không khí trong một thời gian ngắn và lắng trong vòng 1 m từ nguồn. Các hạt nhỏ hơn bay hơi nhanh chóng, trong khi dư lượng khô chậm lắng xuống và lơ lửng trong một khoảng thời gian khác nhau. Aerosol truyền nhiễm đường hô hấp như sau. 1) Các giọt nhỏ: khí dung đường hô hấp> 5 đường kính; 2) hạt nhân giọt: phần khô của bình xịt (đường kính <5 pha) dẫn đến sự bay hơi của các giọt ho hoặc hắt hơi hoặc từ các hạt nhiễm trùng thở ra. Theo các bằng chứng có sẵn, truyền SARS-CoV-2 xảy ra qua các giọt.
Đo lường phòng ngừa cho bệnh nhân, nhân viên y tế và cộng đồng
• Rửa tay thường xuyên bằng chất tẩy có chứa cồn (> 65%) nếu tay bạn không bẩn, bằng xà phòng và nước nếu chúng bị nhiễm bẩn. Luôn rửa tay sau khi tiếp xúc với dịch tiết đường hô hấp
• Tránh tiếp xúc với mắt, mũi và miệng
• Hắt hơi và ho vào khuỷu tay hoặc khăn giấy bị cong và sau đó vứt nó đi
• Đeo khẩu trang phẫu thuật nếu xuất hiện các triệu chứng hô hấp và ngay sau đó rửa tay
• Giữ khoảng cách ít nhất 1 m với bệnh nhân có triệu chứng hô hấp
Phòng ngừa và kiểm soát hội chứng nghi ngờ COVID-19
Vị trí bệnh nhân
Bệnh nhân nên được đặt trong phòng cách ly với áp suất âm (ít nhất 12 lần thay đổi không khí mỗi giờ) một phòng tắm chuyên dụng và, nếu có thể, phòng chờ. Nếu không có phòng áp suất âm, hãy chọn phòng có thông gió tự nhiên với luồng khí ít nhất 160 L · s 1 mỗi bệnh nhân. Nếu không thể truy cập các phòng đơn, bệnh nhân nghi nhiễm SARS-CoV-2 nên được đặt trong cùng một phòng. Các giường bệnh nhân nên được đặt cách nhau ít nhất 1 m. Điều quan trọng là khu vực chuẩn bị tiếp nhận bệnh nhân nghi ngờ được trang bị tất cả các PPE cần thiết. Tất cả bệnh nhân nên đeo mặt nạ y tế. Điều quan trọng là phải hạn chế số lượng các chuyên gia chăm sóc sức khỏe tiếp xúc với các trường hợp được xác nhận hoặc nghi ngờ COVID-19. Tốt hơn là nên tập hợp một nhóm các chuyên gia chăm sóc sức khỏe chuyên xử lý các trường hợp nghi ngờ hoặc được xác nhận để giảm thiểu rủi ro lây truyền. Chúng tôi khuyên bạn nên nhắc nhở tất cả những người vào phòng bệnh nhân, bao gồm nhân viên y tế và người nhà.
PPE
Mặt nạ vải (bông hoặc gạc) không nên được sử dụng và không được khuyến khích trong mọi trường hợp. Mặt nạ y tế hoặc phẫu thuật có thể bằng phẳng hoặc mạ (một số có dạng hình cốc) và phù hợp để che mũi và miệng. Cố định chúng vào đầu bằng dây thun hoặc dây buộc. Những thiết bị này được chế tạo để đảm bảo bảo vệ một chiều cho nhân viên chăm sóc sức khỏe, nhằm thu lại những giọt nước của họ. Mặt nạ phòng độc là mặt nạ kín phải bịt kín mặt người đeo và làm việc theo nghĩa hai chiều, đặc biệt là để bảo vệ người đeo (ví dụ: từ bụi hoặc sợi có trong không khí). Hệ thống của Mỹ phân loại máy thở theo tỷ lệ phần trăm của các hạt có đường kính> 0,3mmm có thể được lọc bằng mặt nạ, trong khi hệ thống châu Âu phân biệt chúng theo phân loại FFP1 / 2/3. Mặt nạ N95 theo hệ thống phân loại của Mỹ có thể loại bỏ 95% tất cả các hạt có đường kính> 0,3 Thaym và nó có thể so sánh với mặt nạ FFP2 theo hệ thống phân loại châu Âu.
Cách đeo mặt nạ FFP2 và FFP3 đúng cách
• Cẩn thận đặt mặt nạ lên mặt và che mũi và miệng để giảm thiểu khoảng cách giữa mặt và mặt nạ;
• Trong khi sử dụng mặt nạ tránh chạm vào nó bằng tay của bạn
• Tháo mặt nạ bằng kỹ thuật thích hợp (tránh tiếp xúc với mặt trước của mặt nạ, tháo ren từ phía sau)
• Sau khi loại bỏ hoặc khi vô tình chạm vào mặt nạ đã sử dụng, hãy làm sạch tay bằng chất tẩy rửa có cồn hoặc rửa tay bằng xà phòng và nước nếu thấy bẩn
• Vứt mặt nạ dùng một lần sau mỗi lần sử dụng trong túi kín và vứt bỏ chúng ngay sau khi tháo [16]
WHO khuyên nhân viên y tế nên giữ mặt nạ giống nhau (FFP2 hoặc cao hơn) trong khi chăm sóc thông thường đang được thực hiện trên nhiều bệnh nhân có cùng chẩn đoán, để hợp lý hóa việc sử dụng PPE và tránh sự cạn kiệt sớm của chứng khoán. Bằng chứng chỉ ra rằng FFP2 / 3 duy trì sự bảo vệ của chúng ngay cả khi chúng được sử dụng trong một thời gian dài. Tuy nhiên, đeo mặt nạ phòng độc trong> 4 h có thể gây khó chịu và nên tránh. Mặt nạ và mặt nạ là PPE quan trọng để bảo vệ chống lại SARS-COV-2, nhưng một mình là không đủ.
PPE khác
PPE đúng phụ thuộc vào hoạt động cụ thể và cài đặt chăm sóc sức khỏe. Nhân viên y tế phải đeo mặt nạ FFP2, kính bảo hộ hoặc tấm chắn mặt, áo choàng và găng tay chống nước dài tay. Nếu áo choàng chống nước không có sẵn, tạp dề nhựa sử dụng một lần nên được mặc trên áo choàng để tránh ô nhiễm cơ thể. Sau khi kiểm tra bệnh nhân, PPE phải được bóc tách và xử lý đúng cách. Nhân viên y tế nên tránh tiếp xúc với mắt và mũi thông qua găng tay có khả năng bị ô nhiễm hoặc tay trần.
Một tài liệu gần đây của WHO minh họa quy trình mặc quần áo và cởi quần áo chính xác, trong khi một chỉ định của Bộ Y tế Ý gần đây cũng tóm tắt quy trình mặc quần áo và cởi quần áo. Trong quy trình cởi quần áo, điều tối quan trọng là tránh tiếp xúc với PPE, mặt, da và niêm mạc có khả năng bị ô nhiễm. Điều quan trọng là loại bỏ PPE sử dụng một lần trong khu vực cởi quần áo.
Các thiết bị y tế phải dùng một lần hoặc dành riêng cho một bệnh nhân (ống nghe, máy đo huyết áp và nhiệt kế). Nếu các thiết bị này được sử dụng trên các bệnh nhân khác nhau, chúng phải được rửa và khử trùng sau khi đến thăm từng bệnh nhân (sử dụng cồn ethyl 70%). Làm sạch và khử trùng các bề mặt mà bệnh nhân tiếp xúc.
Di chuyển hoặc vận chuyển bệnh nhân bên ngoài phòng hoặc khu vực dành riêng của họ nên tránh nếu không cần thiết. Sử dụng máy X-quang cầm tay hoặc siêu âm ngực đầu giường. Nếu cần thiết phải vận chuyển bệnh nhân, hãy sử dụng các tuyến ưu tiên được thiết lập sẵn để giảm thiểu sự phơi nhiễm của các chuyên gia chăm sóc sức khỏe và các bệnh nhân khác, bằng cách đeo mặt nạ sau. Đảm bảo rằng nhân viên vận chuyển tuân theo các biện pháp phòng ngừa tiêu chuẩn và mặc PPE.
Tối ưu hóa sự sẵn có của PPE
Xem xét sự thiếu hụt toàn cầu của PPE, các chiến lược sau đây có thể đảm bảo PPE có sẵn nhiều hơn. Sử dụng PPE một cách thích hợp cho phép chúng tôi bảo quản nó trong các tình huống rủi ro truyền thực sự. Vì vậy nó là cần thiết để chọn PPE thích hợp và tìm hiểu cách mặc đúng, loại bỏ và vứt bỏ chúng đúng cách. Các chiến lược để tối ưu hóa PPE bao gồm những điều sau đây.
• Điều khiển từ xa để đánh giá các trường hợp nghi ngờ COVID-19 (ví dụ: số miễn phí có sẵn ở Ý)
• Sử dụng các rào cản vật lý để giảm phơi nhiễm với virus COVID-19 như cửa sổ bằng kính hoặc nhựa; Cách tiếp cận này có thể được thực hiện trong các thủ tục xử lý • Hạn chế số lượng nhân viên chăm sóc sức khỏe ở bệnh nhân Phòng nếu họ không trực tiếp tham gia chăm sóc bệnh nhân. Lên lịch cho tất cả các hoạt động để giảm số lần vào bệnh nhân Phòng bệnh (ví dụ: kiểm tra các dấu hiệu sinh tồn khi quản lý thuốc hoặc bỏ thức ăn trong khi thực hiện các hoạt động thường ngày khác) và lên kế hoạch cho các hoạt động nào nên được thực hiện tại giường bệnh nhân
3. Các biện pháp phòng ngừa để giảm thiểu lây truyền trong trường hợp các thủ tục tạo khí dung ở bệnh nhân COVID-19
Các quy trình tạo khí dung làm cho nhân viên y tế có nguy cơ lây nhiễm cao. Các thủ tục tạo khí dung bao gồm hút đường thở, nội soi phế quản, đặt nội khí quản, mở khí quản và hồi sức tim phổi. Trong một ấn phẩm gần đây, WHO cũng bao gồm NIV. Bất cứ khi nào có thể, các thủ tục này nên được thực hiện, trong phòng áp suất âm với tối thiểu 12 lần thay đổi không khí mỗi giờ hoặc ít nhất 160 L · s mỗi bệnh nhân trong các cơ sở có thông gió tự nhiên, theo hướng dẫn của WHO.
Nhân viên y tế thực hiện các quy trình tạo khí dung phải mặc áo choàng dài tay không thấm nước, đeo găng tay không vô trùng kép, bảo vệ mắt (có bảo vệ bên) và mặt nạ bảo đảm mức độ bảo vệ bằng hoặc lớn hơn N95 / FFP2.
Các khuyến nghị thực tế cho các nhóm chăm sóc và gây mê quan trọng được đưa ra bởi một nhóm các bác sĩ gây mê Canada cũng đề xuất các biện pháp bổ sung sau đây để đặt nội khí quản.
• Ưu tiên đặt nội khí quản sớm theo kế hoạch thay vì đặt nội khí quản khẩn cấp, có nguy cơ lây nhiễm cao
• Nếu có thể, tránh thông gió mặt nạ túi • Đảm bảo an toàn cho bệnh nhân
• Giảm thiểu số lượng nhân viên y tế trong phòng cho các thành viên nhóm thiết yếu
• Cung cấp tất cả các thiết bị và thuốc cần thiết trong phòng, không sử dụng xe đẩy
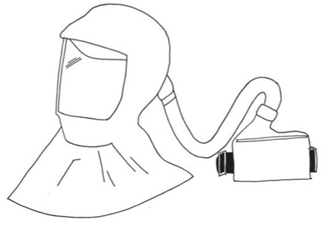
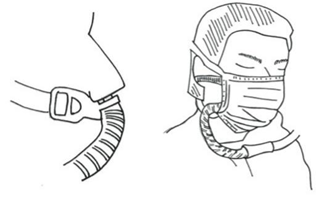
Tài liệu này cũng đề nghị đeo một tấm che chắn ngoài kính bảo vệ để đảm bảo bảo vệ gấp đôi. Các bác sĩ gây mê Canada khuyên lời khuyên nên xem xét việc sử dụng mặt nạ làm sạch không khí được cấp nguồn (PAPRs) cho các thủ tục có nguy cơ cao (hình 1). PAPR sử dụng quạt chạy bằng pin để dẫn khí qua bộ lọc cho phép người đeo thở qua mặt nạ hoặc mũ bảo hiểm. PAPR có thể bảo vệ tốt hơn FFP2, ngay cả khi không có bằng chứng về việc so sánh các PPE này về mặt lây truyền virus. Tuy nhiên, việc sử dụng PAPR bị gánh nặng bởi chi phí cao và giới hạn liên lạc được xác định bởi tiếng ồn của quạt. Một rủi ro khác phải được xem xét là xác suất ô nhiễm cao trong quá trình cởi quần áo, điều này khiến cần phải hỗ trợ nhân viên y tế với đội ngũ chuyên gia.
Các biện pháp phòng ngừa cụ thể hơn được cung cấp bởi Hiệp hội lồng ngực Trung Quốc, đưa ra những gợi ý thêm cho việc điều trị và hỗ trợ thở máy cho bệnh nhân COVID-19.
• Không sử dụng máy tạo độ ẩm trong liệu pháp oxy thông thường
• Bệnh nhân phải đeo khẩu trang phẫu thuật để giảm nguy cơ nhiễm bẩn phòng.
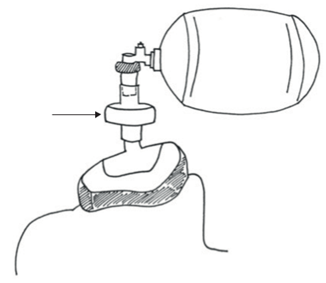
• Trong quá trình điều trị HFNC, đảm bảo đặt đúng các ống thông mũi (phải được chèn hoàn toàn vào lỗ mũi và được bảo đảm bằng dây thun trên đầu bệnh nhân để giảm thiểu tổn thất bên). Đặt mặt nạ phẫu thuật lên ống thông mũi (hình 2)
• Trong quá trình hỗ trợ NIV, sử dụng mạch hai chi với mặt nạ không có lỗ thông hơi. Đặt ba bộ lọc cho mỗi máy thở: giữa cổng thở và máy thở; giữa cổng hô hấp và máy thở; và một bộ lọc khác gần mặt nạ bệnh nhân. Giao diện có nguy cơ phát thải khí dung thấp nhất là mũ bảo hiểm được trang bị đệm cổ bơm hơi
• Nếu cần thông gió mặt nạ túi, đặt bộ lọc giữa van túi và ống mặt nạ / ống nội khí quản để giảm ô nhiễm trong không khí
• Sử dụng mạch kín trong trường hợp cần hút
• Sử dụng PPE trong khi soi phế quản
• Đảm bảo bệnh nhân đội mũ che mắt để giảm nguy cơ nhiễm bẩn mặt (chảy nước mắt) khi nội soi phế quản. Đặt ống thông hút vào khoang miệng của bệnh nhân để đảm bảo áp lực âm cục bộ làm giảm các giọt do bệnh nhân tiết ra. Che miệng bệnh nhân bằng mặt nạ. Mạch hút phải được đóng lại. Nếu bệnh nhân được NIV hỗ trợ, hãy sử dụng quyền truy cập thông qua lỗ trên mặt nạ bệnh nhân
• Nên tắm sau khi cởi quần áo, kể cả khử trùng tai và miệng
Kết luận
Theo các bằng chứng, khoảng 20% bệnh nhân COVID-19 phát triển một dạng bệnh nghiêm trọng hoặc nguy kịch (Hội chứng suy hô hấp ở người trưởng thành), trong 19 193232% các trường hợp cần điều trị hỗ trợ hô hấp. Liệu pháp oxy, HFNC, CPAP và NIV là các phương pháp hỗ trợ không xâm lấn có nguy cơ phân tán khí dung cao, đặc biệt là trong môi trường không được bảo vệ. Nhận thức được khoảng cách thở ra của các phương pháp khác nhau cho phép chúng tôi ưu tiên những người có rủi ro thấp nhất (ví dụ: mũ bảo hiểm có đệm cổ bơm hơi) và thực hiện các biện pháp phòng ngừa cần thiết (ví dụ: đặt HFNC đúng cách). Mặc dù có nguy cơ lây nhiễm cao trong các thủ tục này, bằng chứng cho thấy rằng việc tuân thủ các chỉ định sử dụng PPE có hiệu quả trong việc ngăn ngừa nhiễm trùng ở nhân viên y tế. Trong một nghiên cứu kiểm soát trường hợp được thực hiện trong đại dịch SARS ở Hồng Kông đã điều tra sự bám dính hiệu quả của nhân viên với PPE (găng tay, áo sơ mi, kính bảo hộ và mặt nạ), không ai trong số các nhân viên báo cáo sử dụng tất cả các biện pháp nhiễm virut, trong khi tất cả các nhân viên bị nhiễm đã bỏ qua ít nhất một biện pháp. Do nguy cơ phát thải số lượng lớn các giọt lớn, các quy trình tạo khí dung đòi hỏi sự phòng ngừa cao hơn của nhân viên y tế.














